NOTICIA
Resumen de Webinar “Costos de la no calidad – Visión desde GRD” (Enfermera Carmen Astargo)
El pasado 12 de Julio 2024, la Sociedad Chilena de Calidad Asistencial (Soccas) organizó el webinar «Costos De No-Calidad Visión Desde GRD» con la participación de la ex Ministra de Salud Dra Begoña Yarza (ver aquí) y la enfermera Carmen Astargo quien presentó su trabajo de tesis “los costos asociados a eventos adversos (EA), una aproximación desde los GRD”.
Antecedentes:
Astargo partió señalando que las deficiencias en seguridad de la atención contribuyen a desigualdad en salud, generan daños en las personas aumentan la carga de morbilidad, hospitalizaciones y costos en salud. Luego entregó cifras espeluznantes:
Finalmente, advirtió que la OCDE recomienda medir la calidad para reducir la ocurrencia de EA y disminuir los desperdicios.
Objetivo del estudio:
Medir los costos asociados a la atención de salud durante la hospitalización en los grupos de pacientes con y sin eventos adversos, según información del IR-GRD, en un centro de salud universitario entre 2019 y 2020.
Población de estudio: Episodios de pacientes ≥18 años codificados en IR-GRD en un Hospital Universitario General de alta complejidad de la Región Metropolitana.
Criterios de inclusión:
Criterios de exclusión:
Se consideraron pacientes con EA a aquellos que tenían diagnósticos “POA No” y/o complicaciones según los indicadores de seguridad de pacientes (PSI) de la AHRQ 2021.
Se consideraron pacientes sin EA a aquellos que no tenían “POA No” ni diagnósticos según PSI como EA.
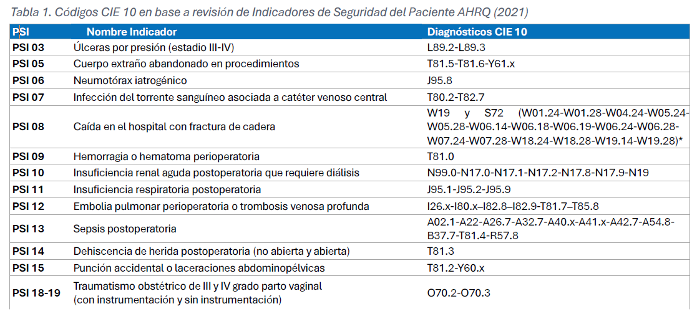
Se hizo una homologación entre la CIE-10 y los indicadores PSI de la AHRQ obteniéndose lo siguiente:
Acerca de la casuística del estudio
Se partió con una BD GRD de 35.633 episodios de pacientes hospitalizados entre el 2019 y 2020. Después de aplicar los criterios de inclusión y exclusión, quedaron 30.410 episodios de pacientes de 18 años o más. De esos, 3.614 (11.6%) tenían códigos de diagnósticos de EA y POA No, y 28.902 (88,4%) sin códigos de EA ni POA No. Estos se utilizaron como universo de control.
Tras aplicar los criterios para constituir PSI o presencia de marcador POA No, quedaron 682 pacientes (2,2% del total) con EA (PSI y/o POA No). Del universo de control, se seleccionó una muestra al azar de 2.046 pacientes que formarían el grupo de control (3 pacientes de control por cada paciente con EA).
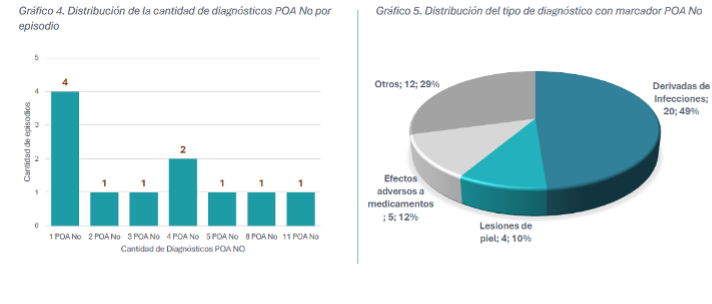
La tabla que sigue muestra la distribución de diagnósticos POA No por episodio.
Resultados:
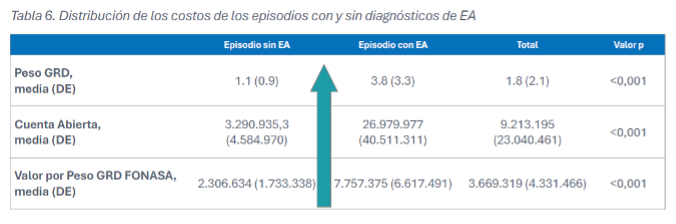
Lo primero que llama la atención es el incremento del peso GRD en los episodios con EA. En promedio se pasa de un peso GRD medio de 1,1 en los episodios sin EA a un peso promedio de 3,8 en los episodios con.
El costo promedio declarado por el hospital es de $3.290.935 para lo episodios sin EA y de $26.979.977 para los pacientes con EA.
Por otra parte, el reembolso que recibiría el hospital desde Fonasa considerando el peso GRD y el Precio Base sería de $2.306.634 para los pacientes sin EA y de $7.757.375 para pacientes con EA. Sorprende la distancia entre costos reales declarados por el hospital y reembolso Fonasa para los pacientes con EA.
Otros resultados
Si se ajustan estadísticamente los valores anteriores por covariables seleccionadas, se obtiene lo siguiente:
Conclusiones y recomendaciones
El pasado 12 de Julio 2024, la Sociedad Chilena de Calidad Asistencial (Soccas) organizó el webinar «Costos De No-Calidad Visión Desde GRD» con la participación de la ex Ministra de Salud Dra Begoña Yarza (ver aquí) y la enfermera Carmen Astargo quien presentó su trabajo de tesis “los costos asociados a eventos adversos (EA), una aproximación desde los GRD”.
Antecedentes:
Astargo partió señalando que las deficiencias en seguridad de la atención contribuyen a desigualdad en salud, generan daños en las personas aumentan la carga de morbilidad, hospitalizaciones y costos en salud. Luego entregó cifras espeluznantes:
Finalmente, advirtió que la OCDE recomienda medir la calidad para reducir la ocurrencia de EA y disminuir los desperdicios.
Objetivo del estudio:
Medir los costos asociados a la atención de salud durante la hospitalización en los grupos de pacientes con y sin eventos adversos, según información del IR-GRD, en un centro de salud universitario entre 2019 y 2020.
Población de estudio: Episodios de pacientes ≥18 años codificados en IR-GRD en un Hospital Universitario General de alta complejidad de la Región Metropolitana.
Criterios de inclusión:
Criterios de exclusión:
Se consideraron pacientes con EA a aquellos que tenían diagnósticos “POA No” y/o complicaciones según los indicadores de seguridad de pacientes (PSI) de la AHRQ 2021.
Se consideraron pacientes sin EA a aquellos que no tenían “POA No” ni diagnósticos según PSI como EA.
Se hizo una homologación entre la CIE-10 y los indicadores PSI de la AHRQ obteniéndose lo siguiente:

Acerca de la casuística del estudio
Se partió con una BD GRD de 35.633 episodios de pacientes hospitalizados entre el 2019 y 2020. Después de aplicar los criterios de inclusión y exclusión, quedaron 30.410 episodios de pacientes de 18 años o más. De esos, 3.614 (11.6%) tenían códigos de diagnósticos de EA y POA No, y 28.902 (88,4%) sin códigos de EA ni POA No. Estos se utilizaron como universo de control.
Tras aplicar los criterios para constituir PSI o presencia de marcador POA No, quedaron 682 pacientes (2,2% del total) con EA (PSI y/o POA No). Del universo de control, se seleccionó una muestra al azar de 2.046 pacientes que formarían el grupo de control (3 pacientes de control por cada paciente con EA).
La tabla que sigue muestra la distribución de diagnósticos POA No por episodio.

Resultados:
Lo primero que llama la atención es el incremento del peso GRD en los episodios con EA. En promedio se pasa de un peso GRD medio de 1,1 en los episodios sin EA a un peso promedio de 3,8 en los episodios con.
El costo promedio declarado por el hospital es de $3.290.935 para lo episodios sin EA y de $26.979.977 para los pacientes con EA.
Por otra parte, el reembolso que recibiría el hospital desde Fonasa considerando el peso GRD y el Precio Base sería de $2.306.634 para los pacientes sin EA y de $7.757.375 para pacientes con EA. Sorprende la distancia entre costos reales declarados por el hospital y reembolso Fonasa para los pacientes con EA.

Otros resultados
Si se ajustan estadísticamente los valores anteriores por covariables seleccionadas, se obtiene lo siguiente:
Conclusiones y recomendaciones
Metamodelo SpA
Av. Providencia N° 2237 – Providencia – Santiago Región Metropolitana Chile
©2025 Metamodelo SpA